腰椎椎間板ヘルニア
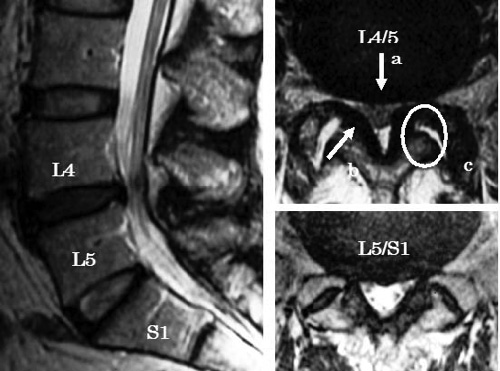
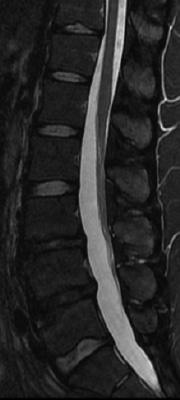
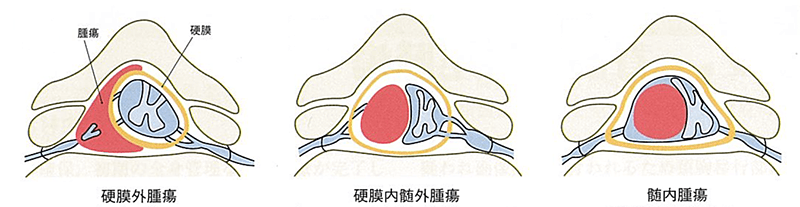
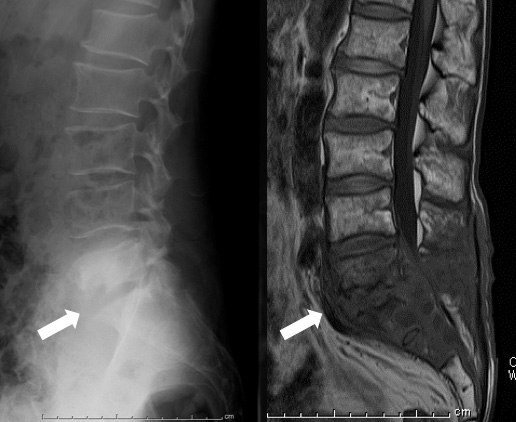
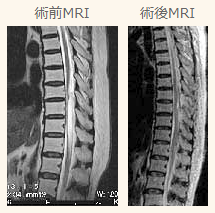
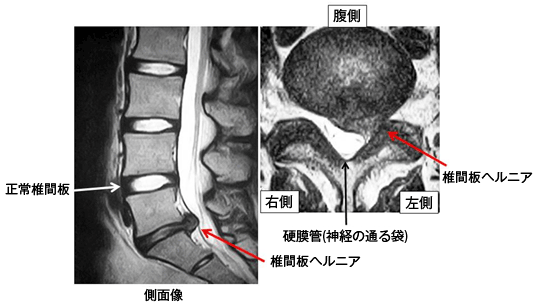
椎間板は、背骨(脊柱)を構成する椎骨と椎骨の間に存在し、背骨に加わる衝撃を緩和するクッションの役割を担っています。椎間板は中心部にゼリー状の髄核と呼ばれる柔らかい組織があり、その周囲の線維輪と呼ばれる丈夫な外層とで構成されています。髄核は子供ではゼリー状ですが、年齢とともにみずみずしさがなくなっていきます。この椎間板に強い圧力が加わったり、線維輪の弾力性が低下すると、亀裂が生じ、椎間板の内容物が押し出され突出します。これを椎間板ヘルニアと呼びます(図)。突出した椎間板が神経を圧迫すると下肢に痛みが生じることがあります。症状は、急性の激しい腰痛や下肢痛です。症状が進行すると下肢の力が入りにくくなり、つまづきやすいなどの運動障害が起こります。また、稀ではありますが、馬尾と呼ばれる腰椎部の神経が、ヘルニアにより強く圧迫されると、尿や排便の障害を生じることがあります。 痛みやしびれ感などの症状は、腰の前屈動作(前かがみ)や椅子に座った時に強くなることがあります。診察では、あお向けに寝て膝を伸ばした状態で片方ずつ足を持ち上げていく下肢伸展挙上テストで下肢に走る痛みが誘発されます。レントゲン検査では椎間板や神経の描出が困難なためMRIによる検査が必要です(図)。
特殊なタイプのヘルニアもありますので、椎間板ヘルニアに対しては脊椎脊髄病専門の整形外科専門医(脊椎脊髄病学会指導医)の診断と治療が必要です。通常は手術をせずに保存治療(薬物、注射、理学療法など)で軽快しますが、保存治療にも拘わらず下肢の痛みが治らない場合、下肢の麻痺が進行する場合や排尿、排便障害がでてくるような場合には、手術が必要です。椎間板ヘルニアの種類によってはヘルニアを縮小させる薬剤を椎間板内に注射する治療(椎間板酵素注入療法)が行われることもあります。
- 印刷資料